 よくある質問
よくある質問
検査
 大腸がんと診断されるまでに、どのような検査が行われるのでしょうか?
大腸がんと診断されるまでに、どのような検査が行われるのでしょうか?-
大腸がんの診断が確定するまでには、複数の検査を行い、様々な角度から大腸がんの存在を確認します1, 2)。
-
- ①大腸内視鏡検査
- 大腸がんの疑いがある場合に、まず行われる検査です。下剤を服用して腸をきれいにしてから、肛門に内視鏡を挿入して大腸全体を内側から観察します。ポリープや早期がんが見つかったら、その一部分を切り取って病理診断を行うことも可能です。
-
- ②直腸指診
- 医師が指を肛門から直腸内に挿入して、直腸内にしこりや異常があるかどうかを触って確かめる検査です。
-
- ③注腸造影検査
- 下剤を服用して腸をきれいにしてから、バリウムなどの液体を肛門から空気と共に流し込み、X線撮影することで、大腸の形の変化を調べる検査です。がんがある場合は、その正確な位置や大きさを知ることができます。
- 1)大腸癌研究会:患者さんのための大腸癌治療ガイドライン 2022年版, 金原出版, 2022, p16-20.
- 2)がん情報サービス:大腸がん(結腸がん・直腸がん) 検査, 2022年11月10日更新
https://ganjoho.jp/public/cancer/colon/diagnosis.html 2024年1月5日アクセス
-
 ⼤腸がんと診断された後は、どのような検査が⾏われるのでしょうか?
⼤腸がんと診断された後は、どのような検査が⾏われるのでしょうか?-
大腸がんであることがわかったら、治療の進め方を決めるため、周りの臓器とがんとの位置関係や、転移の有無を調べます1, 2)。
-
- ①CT検査
- 大きな機械の中に入ってX線を当て、体の断面図を撮影する検査です。リンパ節転移や腹膜播種(腹膜にがん細胞が散らばるように広がった状態)、肺や肝臓への転移の有無を調べます。
-
- ②MRI検査
- 大きな機械の中に入り、磁気を利用して体の断面図を撮影する検査です。直腸がんの周囲への広がりや、肝臓への転移を詳しく調べることに適しています。
-
- ③腹部エコー検査3)
- お腹に超音波を発信する機械を当てて、体内の様子をモニターに映し出す検査です。肝転移やリンパ節転移、腹膜播種の有無を調べます。
-
- ④PET検査
- ブドウ糖に似た化学物質に微量の放射線物質をつなげた薬を注射し、細胞への取り込み具合を撮影することで、全身のがん細胞を検出する検査です。ほかの検査で転移・再発の診断が確定できない場合に行われることがあります1)。
- 3)日本人間ドック学会:人間ドックの検査項目 腹部超音波
https://www.ningen-dock.jp/public/inspection/abdomen 2024年1月5日アクセス
-
薬物療法
 大腸がんの薬物療法はどのように進んでいくのですか?
大腸がんの薬物療法はどのように進んでいくのですか?-
大腸がん治療で行われる薬物療法は、その目的によって大きく2つに分類されます4)。一つは手術後の再発を防ぐために行われる補助化学療法、もう一つは切除不能大腸がんに対し、がんの進行や痛みなどの症状を抑えるために行われるものです。それぞれ、使われるお薬の種類や治療期間が異なります。
手術後に行われる補助化学療法では、従来の細胞傷害性抗がん薬を単独、または組み合わせて3~6カ月にわたり治療を行います。
一方、切除不能大腸がんに対する薬物療法は、細胞傷害性抗がん薬に加え、分子標的薬や免疫チェックポイント阻害薬など様々な種類のお薬を組み合わせ、患者さんの体の状態やがんの種類、関連する遺伝子の変異、期待する効果や想定される副作用を考慮して治療を行います。最初の治療(一次治療)で効果がみられなければ別の治療(二次治療)に切り替え、再び効果がみられなければ別の治療(三次治療)に切り替え、というように進んでいきます。効果が現れている間は同じ治療を継続しますが、副作用が強いときは無理をせず、治療の中断や減量をしながら、患者さんの生活の質を保ちつつ、治療を続ける方法を探していきます。
治療に関して不安なことがある場合は、医師に相談してください。- 4)大腸癌研究会:患者さんのための大腸癌治療ガイドライン 2022年版, 金原出版, 2022, p35, p49-51.
大腸がんの再発・転移
 再発・転移のリスクが高い部位とは?
再発・転移のリスクが高い部位とは?-
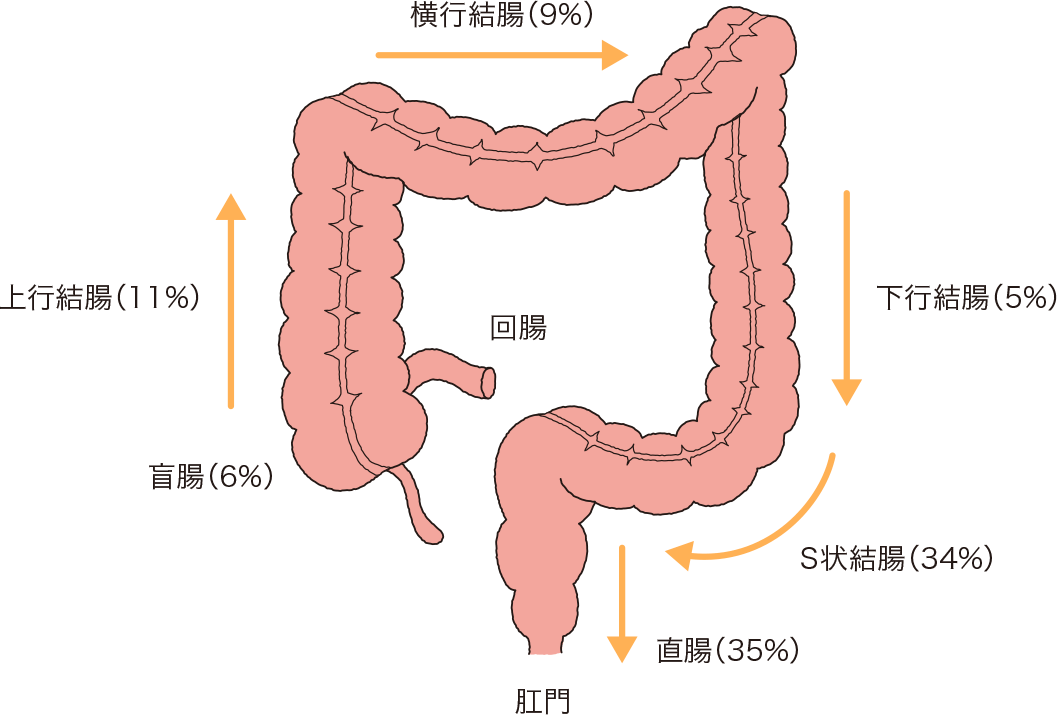
大腸がんがどこにできるかにより、再発・転移のリスクが変わってくる場合があります。たとえば、結腸は長いので比較的広い範囲を切除しやすく、再発のリスクが低いといわれてきました。これに対して、直腸にがんができると、直腸は骨盤内にあり、膀胱や神経も近いため、広範囲に切除しにくく、取り残した細胞から再発することもあります。肝臓や肺への転移の場合、切除可能なものは切除しますが、切除できないとき、およびリンパ節や腹膜、骨、脳に転移した場合は、薬物療法か放射線療法が行われます。
参考文献:
瀬戸康之・高橋慶一 監:マンガと図解でわかる 胃がん・大腸がん, 136-137, 法研, 2017.
大腸がんと遺伝子
 家族に大腸がんが多いのですが、遺伝性でしょうか?
家族に大腸がんが多いのですが、遺伝性でしょうか?-
遺伝性の可能性がありますが、遺伝性大腸がんの頻度は高くはなく、専門医の診断を受けることをお勧めします。
すべての大腸がんの70%前後は、加齢や生活習慣や環境因子(運動不足、高脂肪食・低繊維食の摂取など)などの影響を受けて正常な大腸の粘膜細胞に遺伝子異常が積み重なって発生すると考えられています。これらを一般に「散発性大腸がん」といいます。
一方、生まれながらにある遺伝子の一部に異常があり、それが原因で大腸がんが発生することがあります。これを「遺伝性大腸がん」といいます。遺伝性大腸がんはすべての大腸癌の5%程度で、血縁者(親・兄弟・おじ・おば・おい・めい・いとこなど)に高頻度で大腸がんが発生します。原因となる遺伝子の異常を血縁者間で共有しているからです。
全大腸がんの20~30%では近親者の複数名に大腸がんが認められるものの、原因となる遺伝子異常との関係は明らかでないものがあります。これらを「家族集積性大腸がん」あるいは「家族性大腸がん」といいます(図)。図:遺伝性大腸がん、家族性大腸がん、散発性大腸がんの割合 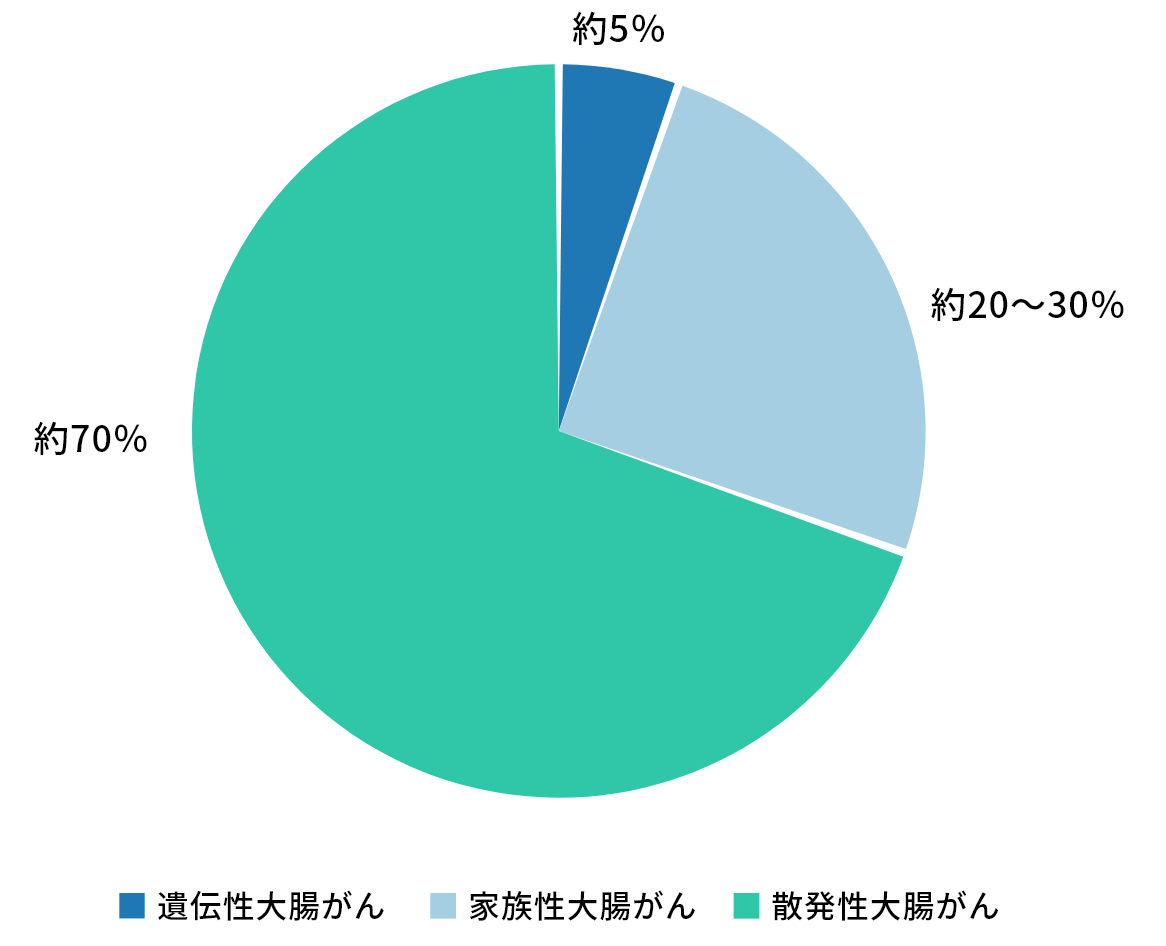
日本大腸肛門病学会:遺伝性大腸がん
https://www.coloproctology.gr.jp/modules/citizen/index.php?content_id=38#q1 2024年1月10日アクセス
 がんゲノム医療とはどのようなものですか?
がんゲノム医療とはどのようなものですか?-
がんゲノム医療とは、がん組織や血液を用いて、がん遺伝子パネル検査を行い癌関連遺伝子異常を網羅的に調べ、その遺伝子検査の結果を参考に、個人の癌に合った分子標的治療薬を投与する個別化医療です。プレシジョン・メディシン、精密医療とも呼ばれます。大腸癌でも標準治療終了が見込まれる患者さんに、がん組織や血液を用いたがん遺伝子パネル検査を実施することができます。全国にがんゲノム医療中核拠点・拠点・連携病院が指定されており、全国どこでもがんゲノム医療が受けられるようになることを目指して、体制づくりが進められています。詳細は担当医師におたずねください。
大腸癌研究会:患者さんのための大腸癌治療ガイドライン 2022年版, 金原出版, 2022, p74.
 市販のがん遺伝子検査キットは信頼できるのでしょうか?
市販のがん遺伝子検査キットは信頼できるのでしょうか?-
最近は、がんになりやすい体質かどうかが簡単にわかるとして、一般の方でも利用可能な遺伝子検査キットが市販されています。しかし、これらの検査キットの多くは専門の医師が判断するものではないため、その結果や推奨される対策については信頼性に欠ける場合があります5)。
市販の遺伝子検査を受ける場合には、信頼できる医療機関か、対面で遺伝カウンセリングが行われるかなどについて慎重な確認が必要です。遺伝子検査の結果、遺伝性腫瘍の可能性が見つかる場合があり、その際には専門家のサポートが必要になります5)。
そのため、遺伝性のがんに関連した遺伝子検査を希望する場合、遺伝の専門家(臨床遺伝専門医、遺伝性腫瘍専門医、認定遺伝カウンセラー®、遺伝専門看護師等)に相談することが望ましいとされています5)。- 5)がん情報サービス:がん医療における遺伝子検査 もっと詳しく 3.がんに関連した遺伝子検査を受けるときに気をつけたいこと, 2022年11月24日更新
https://ganjoho.jp/public/dia_tre/treatment/genomic_medicine/gentest02.html 2024年1月5日アクセス
生活
 手術が必要といわれ、大腸を20~30cm切り取るといわれました。
手術が必要といわれ、大腸を20~30cm切り取るといわれました。
後遺症は大丈夫でしょうか?-
大腸の手術後の後遺症は、結腸癌と直腸癌で異なります。大腸の長さは1.5~2mほどあり、結腸を20~30cm切除しても、大腸のおもな機能である水分の吸収は残った大腸で十分に果たせますので後遺症はほとんどありません。これに対し、直腸を切除した場合には、本来直腸に備わっている便をためる能力と便を押し出す能力が損なわれるため、排便の回数が増加したり、残便感が持続するなどの排便機能障害をきたす可能性がでてきます。また、肛門近くの直腸癌の場合は肛門を温存できたとしても、便失禁やがまんができないなどの症状を認める場合もあります。一般的にはこのような後遺症は手術直後に強く、半年から2年ほどの年月をかけて徐々に改善しますが、回復の程度には個人差があります。
大腸癌研究会:患者さんのための大腸癌治療ガイドライン 2022年版, 金原出版, 2022, p57.
 大腸癌の手術後にはいろいろな合併症が起こり得るとの説明を受けました。
大腸癌の手術後にはいろいろな合併症が起こり得るとの説明を受けました。
詳しく教えてください。-
手術が原因となって生じる別の病気や症状を術後合併症といいます。薬の副作用に相当するもので、最大限の注意を払って治療を行っても一定の頻度で発生します。
大腸癌のおもな外科的合併症には、出血、縫合不全、吻合部狭窄、腸閉塞、創感染、腹腔内膿瘍、腹壁瘢痕へルニアがあり、他にリンパ漏(リンパ液が漏れでておなかの中にたまること)などがあります。多くの合併症は退院までに起こることが多いですが、吻合部狭窄や腸閉塞は退院してからでも起こります。腸閉塞は手術後何年も経ってから起こることもあり、何度も繰り返す場合もあります。
一方、生命にかかわる重篤な合併症には、肺炎、肺塞栓症、心筋梗塞、脳梗塞などがあります。これらの合併症を予防するためには、手術後なるべく早くから体を動かすことが大切です。手術後なるべく早期に歩いていただくことで、腸の動きの回復が早くなり、また、腸が癒着して腸閉塞になることも予防できます。また、痰も出しやすくなるため肺炎の予防にもなります。足を動かすことで血流がよくなり肺塞栓の予防にもなります。手術の傷は痛いですが、痛み止めを使用しても手術後なるべく早くから体を動かしていただくことが大切です。
これらの合併症は、過誤や過失によるものではなく、患者さんの年齢、全身状態、併存する持病(糖尿病、高血圧、心臓疾患、呼吸器疾患、肝臓疾患など)の影響を大きく受け、同じ医師が同じように注意深く手術をしても一定の割合で不可抗力的に発生します。特にご高齢の方は持病が多く、体を動かすのも遅れることがあり、肺炎や心筋梗塞・脳梗塞などの合併症のリスクは高くなります。合併症に対する治療法は年齢によって大きく変わりませんが、認知症の有無や全身状態により治療方法が変わる可能性があります。手術に伴う合併症により不幸にして命を落とされる方(手術関連死亡率)は、大腸癌の手術を受ける患者さんの1~2%程度と報告されています。大腸癌研究会:患者さんのための大腸癌治療ガイドライン 2022年版, 金原出版, 2022, p59-60.
 大腸癌手術後の食事のとり方について教えてください。
大腸癌手術後の食事のとり方について教えてください。-
原則として、退院後の食事に制限はありません。しかしながら、手術後間もない間は腸の運動が十分に回復していないことがあるため、食べ過ぎに注意し、食物繊維の多い食べ物や消化しにくいものは避けるのがよいでしょう。術後1カ月もすれば元どおりの食生活に戻してもらってかまいませんが、腹部膨満感や便秘などの症状があれば主治医に相談して下さい。
大腸癌研究会:患者さんのための大腸癌治療ガイドライン 2022年版, 金原出版, 2022, p70.
 大腸癌手術後の生活で気をつけることは何ですか?
大腸癌手術後の生活で気をつけることは何ですか?
仕事に復帰することはできますか?-
大腸を切り取ったことによる栄養吸収の低下や体重減少はほとんどありません。盲腸から横行結腸までの癌の手術後は、ほぼ元どおりの生活ができます。
一方、S状結腸や直腸の手術後は、しばしば排便の様子が変わります。排便回数の増加、1回の排便量の減少、残便感(排便後に便が出きっていない感じがすること)などの排便障害が起こります。直腸切除後はさらに、便のもれやガスと便の識別困難が起こることもあります。これらの症状は数カ月である程度改善しますが、完全には戻りません。生活習慣を考慮して順応していく必要があります。
社会復帰はほぼ全員が可能ですが、その時期は、年齢や体力、社会的状況、仕事内容、手術術式などにより異なりますので、個々の状況に応じて対応すべきです。目安としては術後1カ月が、ある程度余裕をもって復職可能な時期です。気分も良く、体力を含めすべて回復したと感じる時期は2~3カ月後、というアンケート調査結果がありますので、無理をせずに徐々に生活を戻していくことが肝要です。大腸癌研究会:患者さんのための大腸癌治療ガイドライン 2022年版, 金原出版, 2022, p70.
 大腸がん治療後の再就職は可能でしょうか?
大腸がん治療後の再就職は可能でしょうか?-
近年では大腸がんをはじめとして様々ながんで治療成績が向上しており、再就職を目指す方も増えています。そのような状況に伴い、国や自治体が一丸となってがん患者さんの就労を支援していこうという取り組みが行われています。
身近なところでは、がん診療連携拠点病院に設置されているがん相談支援センターや、一部のハローワークで行われているがん患者さんのための就労支援窓口などが活用できます。再就職・復業を考えている方は、ぜひ一度相談してみてはいかがでしょうか。
そして実際に再就職・復業する際は、治療の副作用や後遺症、通院の頻度、休暇が必要かどうかなど、職場の方で具体的に対応してもらう必要があることを、主治医にしっかり確認し、職場の人にもきちんと伝えることが大切です。
 医療費を払えるかどうかが心配です。
医療費を払えるかどうかが心配です。-
がんに関わる経済的負担を軽減するために、患者さんの抱える問題・状況に応じて、様々な公的制度が用意されています。詳細はこちらをご覧ください。
こちらでは、主な公的制度のうち、「高額療養費制度」と「限度額適用認定証」についてご紹介いたします。高額療養費制度は、公的医療保険(勤めている会社の健康保険や協会けんぽ、国民健康保険など)に加入していれば、どなたでも活用できる制度です。治療費が高額になる場合でも、自己負担するお金をご自身の収入に応じた支払い上限額の範囲内に収めることができるというものです。
具体的には、窓口での支払い金額が自己負担限度額を超えた場合に、その超過分を高額療養費として後で受け取ることが可能です。ただし、高額療養費の支給は実際の支払いから数カ月後になりますので、注意が必要です。
後で差額分が支給されるとはいえ、一時的にでも高額な治療費を支払うのが難しいという場合は、認定証(限度額適用認定証)などを活用しましょう。あらかじめ認定証(限度額適用認定証)の交付を受ける、またはすでにお手持ちの「高齢受給者証」などを医療機関の窓口に提示すれば、1カ月の支払い額を自己負担限度額内に収めることができます。
いずれの制度も、ご自身が加入している公的医療保険での手続きが必要な場合があります。また、差額ベッド代や先進医療にかかる費用など、保険適用の範囲外の費用は支給の対象に含まれません。「がんにかかわる費用と対策のためのヒント」はこちらをご覧ください。
「大腸がんサポートnavi」は武田薬品工業株式会社が運営する、大腸がんに関する情報サイトです。
このページでは、大腸がんの基本、検査、生活、大腸がんと遺伝子、薬物療法ついてQ&A形式でご説明します。
